目次
-
皆さまにとって有益と思われる整形外科の症状に関する説明を随時追加したいと思います。
- 骨折する前に予防医療を
- 運動器不安定症について-ロコモティブシンドロームとは
- 腰椎椎間板(ようついついかんばん)ヘルニアとは?
- 頚(くび)にもあります椎間板ヘルニア
- 椎間板ヘルニアは知っているけど、脊柱管狭窄症(せきちゅうかんきょうさくしょう)とは?
- 歳をとると何故膝が痛くなる?
- グルコサミンは軟骨にいい?
- 五十肩って何ですか?
- 女性に多い外反母趾(がいはんぼし)
- ばね指の病態と治療
- 運動器のアンチエイジング
- 運動器アンチエイジングに役立つサプリメント
- 背骨の病気は健康寿命を脅かす~腰部脊柱管狭窄症について~
- 「ヘバーデン結節、ブシャール結節」の症状について
- エクオールとは?
1. 骨折する前に予防医療を
―あなたは自分の骨密度を知っていますか?―
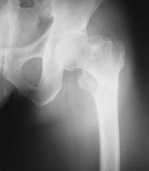
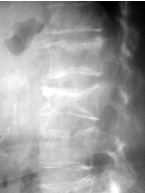
人間の骨は20~30歳台をピークに加齢とともに弱くなり、ちょとしたケガで骨折しやすくなります(大腿骨頚部骨折など)。また背骨がつぶれて身長が縮まり、背骨が曲がっていしまうこともあります(脊椎圧迫骨折)。このように骨粗鬆症とは、骨の脆弱性が増し、骨折の危険性が増加する全身性の骨疾患であり、一般的に高齢者では、骨形成が低下し骨吸収が亢進した状態にあります。
では自分の骨の状態をどうやって調べたらいいのでしょうか。レントゲンだけでは正確な状態は評価できないため、当クリニックでは骨密度と骨吸収マーカーを測定することによって、より正確な骨の状態を評価しています。検査の結果で、食事療法だけで十分なひともいれば、薬を使用して治療しなければならないひともいます。
現在では骨粗鬆症の治療薬としてビタミン剤・カルシウム剤だけでなく、骨吸収を抑制する薬などが使用されています。治療によって骨密度の改善・骨粗鬆症の予防は可能です。骨折してからでは遅いです。背骨が曲がってからでは遅いのです。そうなる前に積極的に予防していきましょう。
2. 運動器不安定症について
近年の医療技術の進歩はめざましく、昔から大病と言われていた疾患も薬で治療・予防できる時代になりました。現に日本は男性の平均寿命が79.19歳、女性が85.99歳となり、男性は世界第3位、女性は23年連続世界第1位(2007年度)の長寿国として認められています。
しかしながらその反面で、高齢化社会にともない転倒などによる骨折で寝たきりになる高齢者も増加しています。内臓が元気で平均寿命が延びても、足腰が立たず寝たきりの時間がただ延びただけでは本当の長寿とは言えないのではないでしょうか。
みなさんご存知の通り、人間の体は内臓器だけではなく骨格・筋肉といった運動器で支えられています。運動器不安定症とは、高齢化により、バランス能力および移動歩行能力の低下が生じ、閉じこもり、転倒リスクが高まった状態をいいます。
運動器不安定症の診断は、運動機能の低下を来たす疾患(11疾患:以下に示す)の既往があるか、または罹患している者で、日常生活自立度あるいは運動機能が以下に示す機能評価基準1または2に該当する者とされています。
運動機能低下を示す疾患
- 脊椎圧迫骨折および各種脊柱変形(亀背、高度腰椎後彎、側彎など)
- 下肢骨折(大腿骨頚部骨折など)
- 骨粗鬆症
- 変形性関節症(股関節、膝関節など)
- 腰部脊柱管狭窄症
- 脊髄障害(頚部脊髄症、脊髄損傷など)
- 神経・筋疾患
- 関節リウマチおよび各種関節炎
- 下肢切断
- 長期臥床後の運動器廃用
- 高頻度転倒者
機能評価基準
1.日常生活自立度(寝たきり度):ランクJまたはA(要支援+要介護1,2)
| ランクJ | 何らかの障害等を有するが、日常生活はほぼ自立しており独力で外出する |
|---|---|
| ランクA | 屋内での生活は概ね自立しているが、介助なしには外出しない(介護保険・障害高齢者の日常生活自立度の判定基準) |
2.運動機能:1)または2)
| 1)開眼片脚起立時間 15秒未満 |
| 両手を腰に当て、挙げた足が接地するまでの時間を測定 |
| 2)3m Timed up and go test 11秒以上 |
| 椅子に座った姿勢から立ち上がり、3m先の目印点で折り返し、再び椅子に着座するまでの時間を測定 |
運動器不安定症の治療は、バランス能力および移動歩行能力を高める運動療法になります。体幹および下肢の筋力が低下すると、前傾姿勢で歩幅が狭くなり転倒リスクが高くなるため、特に体幹・下肢筋力強化が重要になります。例えば下肢廃用障害の主な要因である変形性膝関節症には、大腿四頭筋訓練(臥位での脚挙げ運動あるいは座位での膝伸展運動)が有効な運動療法になります。また、自治体による運動器不安定症に対する積極的な取り組みとして、転倒予防教室なども開催されています。
最近では、運動器の障害によって要介護状態や要介護になるリスクの高い状態、つまり運動器不安定症およびその予備軍を総称して、“ロコモティブシンドローム(運動器症候群)”という新しい概念も提唱されています(メタボに対してロコモと憶えましょう)。
具体的な事例としては、①階段を上がるのに手すりが必要である②支えなしに椅子から立ち上がれない③15分くらい続けて歩けない④転倒への不安が大きい⑤この1年間で転んだことがある⑥片足立ちで靴下がはけない⑦横断歩道を青信号で渡りきれない⑧家の中でつまづいたり滑ったりする、などです。心当たりのある方はすでにロコモかもしれません。そして放っておくといずれは運動器不安定症になる可能性が極めて高いです。寝たきりの80歳・90歳にならないように普段からの運動習慣を身に着けましょう。
3. 腰椎椎間板ヘルニアとは?
腰が痛いとき、 まず“自分は椎間板ヘルニアかも”と考えるひとがどのくらいいるでしょうか。しかし、腰痛の原因には以下のように数々の疾患があります。
- 腰椎椎間板ヘルニア
- 脊椎分離症・すべり症
- 変形性腰椎症
- 腰部脊柱管狭窄症
- 骨粗鬆症性脊椎圧迫骨折
- 化膿性脊椎炎
- 結核性脊椎炎(脊椎カリエス)
- 強直性脊椎炎
- 脊椎腫瘍
- 尿管結石
- 急性膵炎
- 胃・十二指腸潰瘍
- 解離性大動脈瘤
- 婦人科疾患(子宮筋腫etc.)
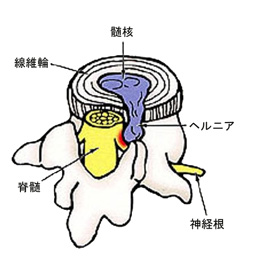
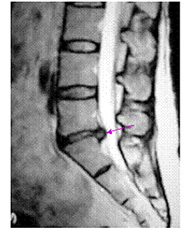
椎間板は中心に水分の豊富な組織である髄核と、それを囲む丈夫な組織である線維輪でできています。背骨の動きを助けるとともに、衝撃を吸収するクッションの役割をしています。椎間板ヘルニアとは、椎間板が加齢にともない変性・膨隆し、神経を圧迫することによって下肢の痛み・しびれなどの神経障害を生じる疾患です(下図)。
一般的に20~40歳台の青壮年期に好発し、50歳台以降は脊柱管(神経の通り道)が全体的に狭くなる脊柱管狭窄症が多くなってきます。症状だけでも椎間板ヘルニアの診断は可能ですが、確定診断にはMRIなどの精密検査が必要になります。治療には、内服療法・リハビリ療法・ブロック療法などの保存療法が用いられ、椎間板ヘルニアのほとんどがこれらの方法で治療可能です。
しかし、神経障害の程度によっては手術療法が必要な場合があります。具体的には、下肢の筋力低下(足首・足の親指が思うように動かない)・膀胱直腸障害(頻尿・尿漏れ)・保存療法で治らない場合などです。特に膀胱直腸障害は重篤な神経障害であり、放置していると手術をしても後遺症を残すことがあります。気がついたら早目に病院で診察を受けましょう。
4. 頚(くび)にもあります椎間板ヘルニア
椎間板ヘルニアというとほとんどのひとが、腰の椎間板ヘルニアを思い浮かべるでしょう。背骨(脊柱)は頚も腰も構造は同じであり、腰椎椎間板ヘルニアがあれば頚椎椎間板ヘルニアもあります。腰椎椎間板ヘルニアが神経を圧迫し、腰痛・下肢のしびれや神経痛(坐骨神経痛など)が生じるように、頚椎椎間板ヘルニアの場合は頚部から上肢にかけてのしびれ・神経痛を生じます。また、頚椎の場合圧迫が高度になると、脊髄(腰椎よりもより中枢の神経)を障害するため、手指の細かな動作が出来ない(巧緻障害)・歩行がぎこちない(痙性歩行)などの脊髄症(ミエロパチー)を生じます。
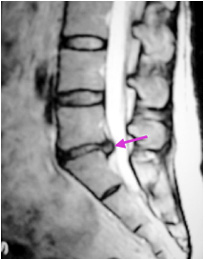
診断はやはりMRIが有用であり(図1)、治療は腰椎椎間板ヘルニア同様に内服療法・リハビリ療法・ブロック療法などの保存療法が用いられます。保存療法が効かない場合や脊髄障害がある場合(ミエロパチー:巧緻障害・痙性歩行など)は手術療法が考慮されます。
手術の方法は、前方から骨を掘削してヘルニアを摘出後、骨を移植して固定する方法(前方固定法)と後方から骨を削り脊柱管(脊髄の通り道)を拡大する方法(椎弓形成術)があります。いずれの手術も脊髄の周囲を操作するため、整形外科医でも技術と経験が必要となります。手術を考慮する場合は担当医とよく相談のうえ適切な対応を考えてもらいましょう。
現在日本整形外科学会では、椎間板ヘルニアをはじめとする脊椎疾患に対する専門的な知識をもった脊椎脊髄病医を認定しています。日本整形外科学会のホームページ(http://www.joa.or.jp/)で全国の認定医を検索することが出来ます。興味のある方は是非御覧になって下さい。
5. 椎間板ヘルニアは知っているけど、脊柱管狭窄症とは?
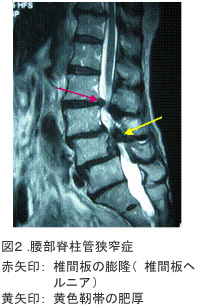
腰椎椎間板ヘルニアとは、加齢にともない椎間板が変性・膨隆し、神経を圧迫することによって下肢の痛み・しびれなどの神経障害を生じる疾患であり(図1)、好発年齢は20~40歳台と比較的若い年齢に発症します。更に50歳台以降になると椎間板の変性・膨隆(椎間板ヘルニア)に加え脊柱管(神経の通り道)の後方に位置する黄色靭帯が肥厚します。この状態が腰部脊柱管狭窄症であり、神経の圧迫や循環障害によって、様々な神経障害が生じてきます(図2)。つまり椎間板ヘルニアと脊柱管狭窄症はまったく別の疾患ではなく、脊椎の加齢性変化として一連の流れのうえにある疾患といえるのです。
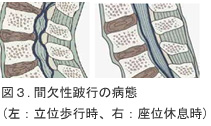
腰部脊柱管狭窄症の症状は腰椎椎間板ヘルニア同様、下肢の痛み・しびれが多いですが、脊柱管狭窄症特有の症状として間欠性跛行があります。間欠性跛行とは、立位歩行時に下肢痛などの症状が増強し、座位による休息で症状が軽快するものです(図3)。これは立位歩行時に腰椎前彎が増強し黄色靭帯がひだのように前方へ膨隆することによって脊柱管が狭められるためであり、下肢痛で歩行が困難でも自転車は痛くなく乗れる(前かがみの姿勢だと黄色靭帯が伸長し脊柱管が拡がるため)という場合が多いです。
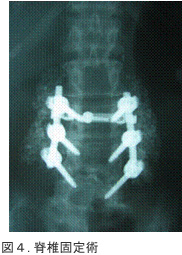
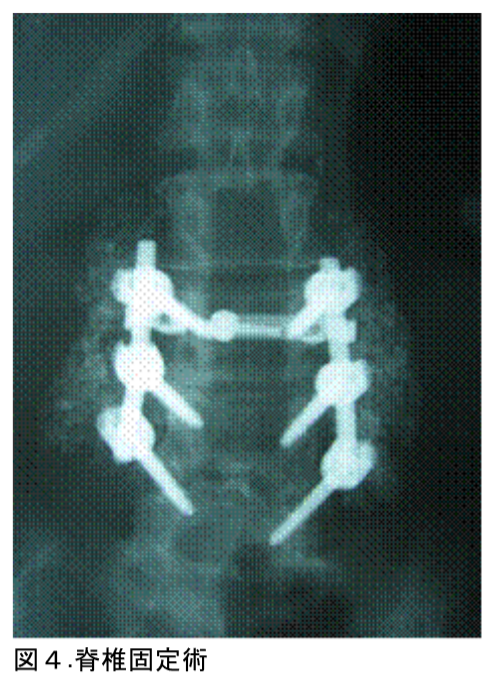
診断はMRIが有用であり(図2)、治療は椎間板ヘルニア同様に内服療法・リハビリ療法・ブロック療法などの保存療法が用いられます。保存療法が効かない場合や神経障害が重度の場合(下肢筋力低下・膀胱直腸障害など)は手術療法が必要となります。手術の方法は、後方から骨と黄色靭帯を切除し脊柱管を拡大する椎弓切除術が多く用いられますが、腰椎すべり症や腰椎不安定症などを合併している場合では、脊椎固定術(骨移植・金属による固定など:図4)も必要になる場合があります。
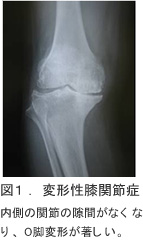
6. 歳をとると何故膝が痛くなる?
―変形性膝関節症の原因・治療―
| 加齢 | 加齢によってすり減ってしまった軟骨は再生が困難であり、変形性膝関節症の治療の目的は1)疼痛のコントロール 2)軟骨破壊の抑制にあります。疼痛のコントロールに関しては内服薬・湿布などの外用薬、また関節の緩衝剤として高分子ヒアルロン酸の注入などが行なわれます。軟骨破壊の抑制に関しては、現時点で明らかに効果が証明されている治療方法はありませんが、最近ヒアルロン酸による軟骨破壊抑制効果が注目されています。 |
|---|---|
| 肥満 | 膝関節は荷重関節のため、体重増加は関節への負担を増大させます。食事や運動による体重のコントロールが予防につながります。当院では一般の方々のために減量講座を行なっています。詳しくは病院にお問い合わせください。 |
| 外傷 | 外傷による半月板損傷・靭帯損傷は変形性関節症を発症する危険因子となります。医師の診断を受け、適切な治療を受けることが必要です。 |
| 下肢の筋 | 下肢の筋肉(特にももの筋肉:大腿四頭筋)は、膝関節にとって重要な働きをしています。筋力が低下すると関節痛が増強するとともに関節水腫も発症しやすくなります。また、O脚変形が筋肉バランスを悪くし、関節内側に負担を掛けることによって症状増悪を助長します。大腿四頭筋を鍛える脚上げ体操は有効であり、O脚矯正目的に足底板装具を使用する場合もあります。パンフレット・指導・装具作製をご希望の方は整形外科にてご相談ください。 |
以上に述べた治療方法は保存的治療といわれるものです。保存的治療には限界があり、軟骨のすり減り・変形が高度な場合には外科的治療((図2:人工関節置換術・骨切り矯正術など)が必要になることもあります。担当医と相談のうえ適切な治療を選んでいきましょう。
7. グルコサミンは軟骨にいい?
グルコサミンとはヒアルロン酸などを構成するアミノ糖であり、関節・軟骨に効果があるとされているサプリメントです(健康食品であり、医薬品ではありません)。最近ではドラッグストアーや健康食品店に数多く商品が並んでおり、よく診察中に“膝が痛いんだけど、グルコサミンを飲んで効きますか?”と聞かれることがあります。グルコサミンの効果に関してはいまだ賛否両論がありますが、最近の研究結果では、関節痛に対して中等度の有効性が示されています。病院で処方される鎮痛剤と比較すれば効果は低いですが、副作用(胃腸障害など)に関して言えば、鎮痛剤よりも高い安全性が証明されています。
また、こんな質問もあります。“グルコサミンを飲んだら、すり減った軟骨がもと通りになりますか?”答えは、“グルコサミンを飲んでも軟骨の再生は期待できません。”しかしながら、グルコサミンが体内動態において軟骨に作用していることは明らかであり、研究において軟骨破壊を抑制する可能性を示唆する結果が得られています。膝が痛くないひとでも、グルコサミンを飲むことによって関節痛や軟骨の老化現象を最小限に食い止めることが出来るかもしれません。
では、関節痛で悩んでいるひと・関節の老化を予防したいひとはグルコサミンを飲んでさえいればいいのでしょうか?変形性関節症は単に軟骨の問題だけではなく、筋力の低下や生活習慣なども大きな要因になっています。グルコサミンはあくまでサプリメントであり、医薬品ほどの有効性は証明されていません。運動や生活習慣の改善を通し、グルコサミンを健康補助食品あるいはアンチエイジングの一アイテムとして摂取するといいでしょう。
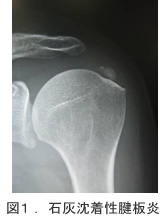
8. 五十肩って何ですか?
現在五十肩とは“病態が明らかな疾患を除く自動・他動両者の運動制限を主徴とした内因性肩関節疾患”と定義されています。簡単に症状をいえば“動かすと痛く、腕が上まで挙がらない状態”で、凍結肩(frozen shoulder)ともいわれます。その病因にはいくつかの説がありますが、いまだ解明されていないのが現状です。50歳を中心とした40~60歳台に好発するため、俗に五十肩といわれています。
その他肩の痛みをともなう疾患としては、
- 腱板断裂(腕を挙げる腱が切れる)
- 石灰沈着性腱板炎(腱に石灰が溜まる:図1)
- 頚椎症性神経根炎(頚椎症による神経痛)
- 上腕二頭筋長頭腱腱鞘炎(力こぶの腱鞘炎)
- 骨腫瘍
- 変形性関節症
などがあります。五十肩には特徴的な理学所見や画像所見がないため、診断はこれらの疾患との鑑別によって行われます。
 一般的に五十肩は発症から回復まで6ヶ月から2年を要するといわれていますが、病期によって治療内容を考慮する必要があります。急性期(運動時痛が著明で、安静時痛・夜間痛が出現)では内服薬などによる疼痛コントロールが治療の主体であり、慢性期(疼痛は軽減するも、関節拘縮が残存)では拘縮を改善させるためのリハビリテーションが主体となります。
一般的に五十肩は発症から回復まで6ヶ月から2年を要するといわれていますが、病期によって治療内容を考慮する必要があります。急性期(運動時痛が著明で、安静時痛・夜間痛が出現)では内服薬などによる疼痛コントロールが治療の主体であり、慢性期(疼痛は軽減するも、関節拘縮が残存)では拘縮を改善させるためのリハビリテーションが主体となります。
50歳も近くなり肩が痛くなってきたあなた、両腕をあげて両手の手のひらがぴったり合わせられますか?五十肩が心配な方は一度整形外科を受診してみましょう。病状に合わせた治療・指導が受けられるはずです。
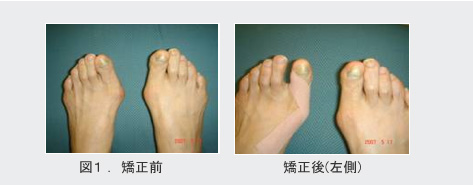
9. 女性に多い外反母趾
外反母趾とは足の親指(第1趾)が外側に向く変形(図1)で、親指の付け根が痛くなったり、変形がひどくなると第2趾と重なってしまうこともあります。男性よりも女性に圧倒的に多く、10歳代から発症することがあります。先天性のものや関節リウマチなどの病気で発症する場合もありますが、一般的にハイヒールなどの先が窮屈な靴を履くようになると変形が進行し、30~40歳代で痛くなってくることが多いです。
また外反母趾には親指が人差指より長いエジプト型足が多く、扁平足を合併していることがあります。ちなみに扁平足とは運動量の低下などによって足底の筋力が低下し、足底のアーチ(土踏まずと前足部のアーチ)がなくなってしまう状態です(外反母趾同様に先天性のものもあります)。外反母趾にも足部の筋力低下・アンバランスが関与しており、普段から靴の選び方(余裕のある靴を履く)・歩行(正しい歩き方)・適度な運動(足趾の運動、つま先立ち・ストレッチなど)に気を使うことが大事です。
外反母趾の治療としては、軽度の場合には装具療法が適応となります。装具には足趾の間に挟むタイプのものや、ベルトで矯正するタイプのものなどいろいろありますが、ここで誰でも簡単にできる“絆創膏矯正法”を紹介します。


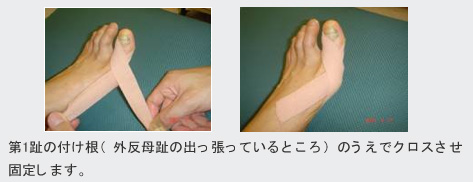
10. ばね指の病態と治療
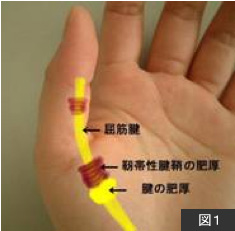 指を曲げる腱(屈筋腱)は靭帯性腱鞘というトンネルを通っています。腱と腱鞘の間で炎症が起きると、指の付け根に痛み・腫れ・熱感が生じます。これを一般的に腱鞘炎と呼びます。さらに病状が悪化すると腱および靭帯性腱鞘が肥厚し、“指が曲がったまま伸びない”や“指を動かすと引っ掛かる”などのばね現象が生じます。これがばね指です。(図1)
指を曲げる腱(屈筋腱)は靭帯性腱鞘というトンネルを通っています。腱と腱鞘の間で炎症が起きると、指の付け根に痛み・腫れ・熱感が生じます。これを一般的に腱鞘炎と呼びます。さらに病状が悪化すると腱および靭帯性腱鞘が肥厚し、“指が曲がったまま伸びない”や“指を動かすと引っ掛かる”などのばね現象が生じます。これがばね指です。(図1)

ばね指の治療には保存療法と手術療法があります。軽症の場合は局所の安静・消炎鎮痛剤・腱鞘内注射・レーザー治療などの保存療法が有効ですが、ばね現象が頑固な場合は腱鞘を切開して腱の動きをよくする手術療法が適応になります。手術療法は局所麻酔下に小さな傷でおこなうため外来通院で出来ます。(図2)長年ばね指でお困りの方は一度整形外科医に相談してみましょう。
11. 運動器のアンチエイジング
“運動器不安定症について-ロコモティブシンドロームとは-”で述べたように高齢化社会にともない転倒などによる骨折で寝たきりになる高齢者の増加が問題になっています。またインスタント食品、加工食品を摂ることの多い現代人においては、青壮年期より肥満・運動不足が目立ち、40歳代からロコモティブシンドロームになるケースも少なくありません。人間の体は内臓器だけではなく骨格・筋肉といった運動器で支えられています。
骨格が弱くなることはつまり骨粗鬆症であり、筋肉が弱くなることによって更に骨格(あるいは関節)に負担をかけることになります。骨粗鬆症による圧迫骨折に加え体幹筋力が弱くなると背骨は曲がり、体幹バランスが悪くなることによって転倒のリスクが高くなります。また下記のように筋力低下によって様々な病態が生じやすくなります。
- 肩周囲の筋力低下→五十肩・肩こり
- 腹筋・背筋の筋力低下→腰痛・肩こり
- 大腿部(ふともも)の筋力低下→膝関節痛・関節水腫(膝に水が溜まる)
- 下腿部(ふくらはぎ)の筋力低下→下肢循環不全・むくみ
- 足趾の筋力低下→扁平足・外反母趾
アンチエイジングというと一般的に美容の印象が強いと思いますが、骨格や筋肉を弱くしないことは様々な病態を予防でき、いつまでも若々しく健康な体を維持するための重要なポイントになります。運動器のアンチエイジングに取り組むことが本当の意味での長寿につながるのではないでしょうか。
それでは骨格を弱くしないためにはどうしたらいいのでしょうか。一般的に、カルシウム豊富な食品(乳製品・小魚など)・適度な運動・日光浴などが骨にはいいといわれていますが、どんなに気を付けていても年齢とともに骨代謝のバランスは崩れ、骨密度は低下していきます。特に女性の場合は閉経後骨密度の低下が著しく、骨粗鬆症検査で出来るだけ早期に骨代謝の異常を発見することが重要です。
現在では様々な治療薬が開発されており、骨粗鬆症も予防・治療できる時代になってきました。また、関節および軟骨に対してはグルコサミン・コンドロイチンといったサプリメントは有用であり、運動器アンチエイジングの一アイテムとして利用することをお勧めします。(グルコサミンに関しては、“グルコサミンは軟骨にいい?”をご参照ください)
次に筋肉を弱くしないためにはどうしたらいいでしょうか。筋肉を弱くしない薬があればいいのですが、筋肉に限っては運動する以外に低下を防ぐ方法はありません。
よく外来でこんな会話があります。
医師“運動してますか?”患者“はい。毎日買い物に行って歩いています。”、医師“大分筋力が弱くなってますね。”患者“いやいや、普段仕事で重いものを持っているから大丈夫ですよ。”
あなたも買い物・散歩・仕事=運動と考えていないでしょうか。買い物・散歩・仕事などは日常生活動作であり、運動をするためには日常生活プラスαの努力が必要になります。
また、運動というとすぐにウォーキングが頭に浮かぶひとが多いのではないでしょうか。ウォーキングは有酸素運動のため、ダイエットや心肺機能の強化には適していますが、筋肉(筋力)をつけるためには有効な方法とは言えません。
特に変形性膝関節症などで関節痛があるひとにウォーキングを勧めることは、症状を悪化させることになってしまいます。筋肉(筋力)をつけるためには、目的の筋肉を刺激する筋力トレーニング(無酸素運動)が有効であり、年齢・性別や目的に合わせて運動メニューを考える必要があります。(変形性膝関節症の方は脚挙げ体操を積極的にやりましょう)
このような話になると、やはり運動を敬遠したくなってしまいますが、まずは始めることです。最初はお風呂上りや寝る前の軽い体操から始めてみましょう。そして運動習慣をつくることです。“継続は力なり!”2~3ヶ月続けられれば必ず運動の効果を実感できるはずです。
12. 運動器アンチエイジングに役立つサプリメント
- グルコサミン
- グルコサミンはヒアルロン酸などを構成するアミノ糖であり、関節・軟骨に効果があるとされているサプリメントです。最近の研究結果では、関節痛に対して中等度の有効性が示されているほか、軟骨破壊を抑制する可能性を示唆する結果が得られています。病院で処方される鎮痛剤などと比較すれば効果は低いですが、副作用(胃腸障害など)に関して言えば、高い安全性が証明されています。
- マルチビタミン&ミネラル
- ビタミンやミネラルが不足すると、骨粗鬆症や貧血などの欠乏症が起こるだけではなく、ホルモン、酵素の分泌にも支障をきたしてきます。特にインスタント食品、加工食品を摂ることの多い現代人、外食の多い人、偏食のある人はビタミン、ミネラルが不足しがちになります。日常生活の食事のみから必要十分な栄養素を摂るのが理想ですが、不足分を補うためにマルチビタミン&ミネラルのサプリメントを摂ることをお勧めします。
- CoQ10(コーキューテン)
- CoQ10はアミノ酸の代謝産物であり、主に肝臓で代謝・産生されています。年齢とともに産生能力は低下し、体内のCoQ10は減少していきます。CoQ10は、生体のエネルギー源であるATP(アデノ酸三リン酸)の代謝に重要な働きをしており、筋力や瞬発力といった運動能力の向上にも有用と考えられています。また、CoQ10は強い抗酸化作用を有しており、アンチエイジングサプリメントとして需要が広まっています。
- 運動を一生懸命やるひとのためのサプリメント
-
- プロテイン
- BCAA(分枝鎖アミノ酸:バリン・ロイシン・イソロイシン)
- グルタミン
- ダイエットしたいひとのためのサプリメント
-
- カルニチン
- CLA(リノール酸)
13. 背骨の病気は健康寿命を脅かす~腰部脊柱管狭窄症について~
(杉並区医師会HP 第65回「病気の話」掲載)
近年の医療技術の進歩はめざましく、昔から大病と言われていた疾患も薬で治療・予防 できる時代になりました。現に日本は男性の平均寿命が81.41歳、女性が87.45歳となり、 男性は世界第3位、女性は5年連続世界第2位(2019年度)の長寿国として認められていま す。しかしながらその一方で、自立した生活を送れる期間「健康寿命」は、平均寿命より 男性で約9年、女性で約12年短いことが分かっています。
厚生労働省の発表によると、介護が必要になる主な原因は、脳卒中・認知症に次いで、 運動器の障害である「骨折・転倒」・「関節疾患」・「脊髄損傷」が全体の約1/4を占めて います。みなさんご存知の通り、人間の体は内臓器だけではなく骨格・筋肉といった運動 器で支えられています。特に背骨は骨格の大黒柱であり、背骨の病気によってバランス能 力や移動歩行能力の低下が生じ、閉じこもりや転倒のリスクが高まります。また、背骨が 曲がることにより内臓が圧迫され、逆流性食道炎や便秘等の胃腸障害、肋間神経痛や心肺 機能の低下まで引き起こされます。背骨をいかに健康に保つかが、健康寿命の延伸の重要 なポイントとなります。
それではこれから、健康寿命を脅かす背骨の病気の代表選手である「腰部脊柱管狭窄症 」について、ちょっとだけ勉強してみましょう。
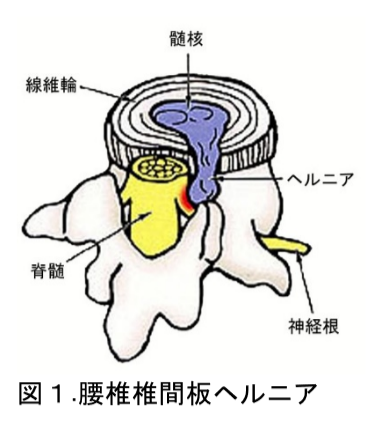
加齢にともない背骨のクッションの役割をしている椎間板が変性・膨隆し、神経を圧迫する病気が腰椎椎間板ヘルニアです(図1)。好発年齢は20~40歳台と比較的若い年齢に発症しますが、更に50歳台以降になると椎間板の変性・膨隆(椎間板ヘルニア)に加え脊柱管(神経の通り道)の後方に位置する黄色靭帯が肥厚します。この状態が腰部脊柱管狭窄症であり、神経の圧迫や循環障害によって、様々な神経障害が生じてきます(図2)。

つまり椎間板ヘルニアと脊柱管狭窄症はまったく別の疾患ではなく、脊椎の加齢性変化として一連の流れのうえにある疾患といえるのです。
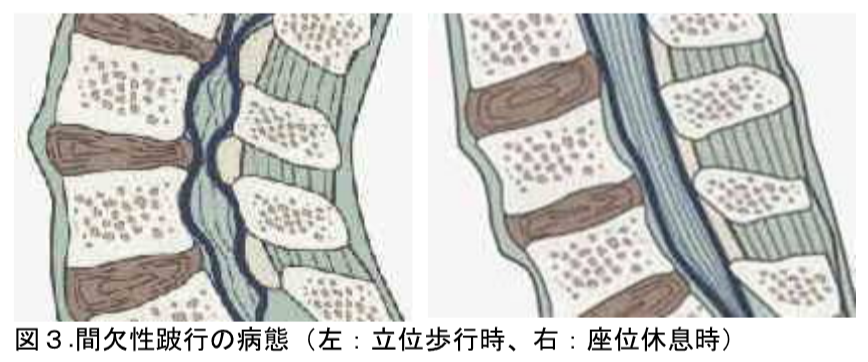
腰部脊柱管狭窄症の症状は腰椎椎間板ヘルニア同様、下肢の痛み・しびれ(坐骨神経痛 など)が多いですが、脊柱管狭窄症特有の症状として間欠性跛行があります。間欠性跛行 とは、立位歩行時に下肢痛などの症状が増強し、座位による休息で症状が軽快するもので す(図3)。これは立位歩行時に腰椎前彎が増強し黄色靭帯がひだのように前方へ膨隆す ることによって脊柱管が狭められるためであり、下肢痛で歩行が困難でも自転車は痛くな く乗れる(前かがみの姿勢だと黄色靭帯が伸長し脊柱管が拡がるため)という場合が多い です。
診断はMRIが有用であり(図2)、治療は椎間板ヘルニア同様に内服療法・リハビリ療 法・ブロック療法などの保存療法が用いられます。保存療法が効かない場合や神経障害が 重度の場合(下肢筋力低下・膀胱直腸障害など)は手術療法が必要となります。手術の方 法は、後方から骨と黄色靭帯を切除し脊柱管を拡大する椎弓切除術が多く用いられますが 、腰椎すべり症や腰椎不安定症などを合併している場合では、脊椎固定術(骨移植・金属 による固定など:図4)も必要になる場合があります。
このような背骨の病気を予防するポイントは、20歳台からの姿勢の悪化、30歳台からの 体重増加、40歳台からの運動不足に気を付けることです。特に筋力低下×体重増加×体の 柔軟性低下が重なると背骨に負荷がかかり、変形や椎間板変性、黄色靭帯肥厚の原因にな ります。内臓が元気で平均寿命が延びても、足腰が立たず寝たきりの時間がただ延びただ けでは本当の長寿とは言えません。“背骨を元気に、人生100年時代を乗り越えましょう !”
14. 「ヘバーデン結節、ブシャール結節」の症状について
【症状の概要】
手指の関節の腫れ・痛み・しびれ・変形が第一関節に起こることを「ヘバーデン結節 」、第二関節に起こることを「ブシャール結節」といいます。
結節とは骨のコブのことで、手指の関節が腫れて痛むだけでなく、粘液嚢腫(ミューカ スシスト)と呼ばれる水ぶくれが現れることもあります。症状には個人差がありますが、 関節軟骨の摩耗や関節の隙間が狭くなり徐々に骨が変形していきます。
上記症状のため、指の動きが悪くなったり、強く握ることが困難になったりして、日常 生活が困難になることがあります。
自己免疫疾患のひとつ「関節リウマチ」と症状が似ていて、一見、見分けがつきにくい ため、整形外科医に診断してもらいましょう。
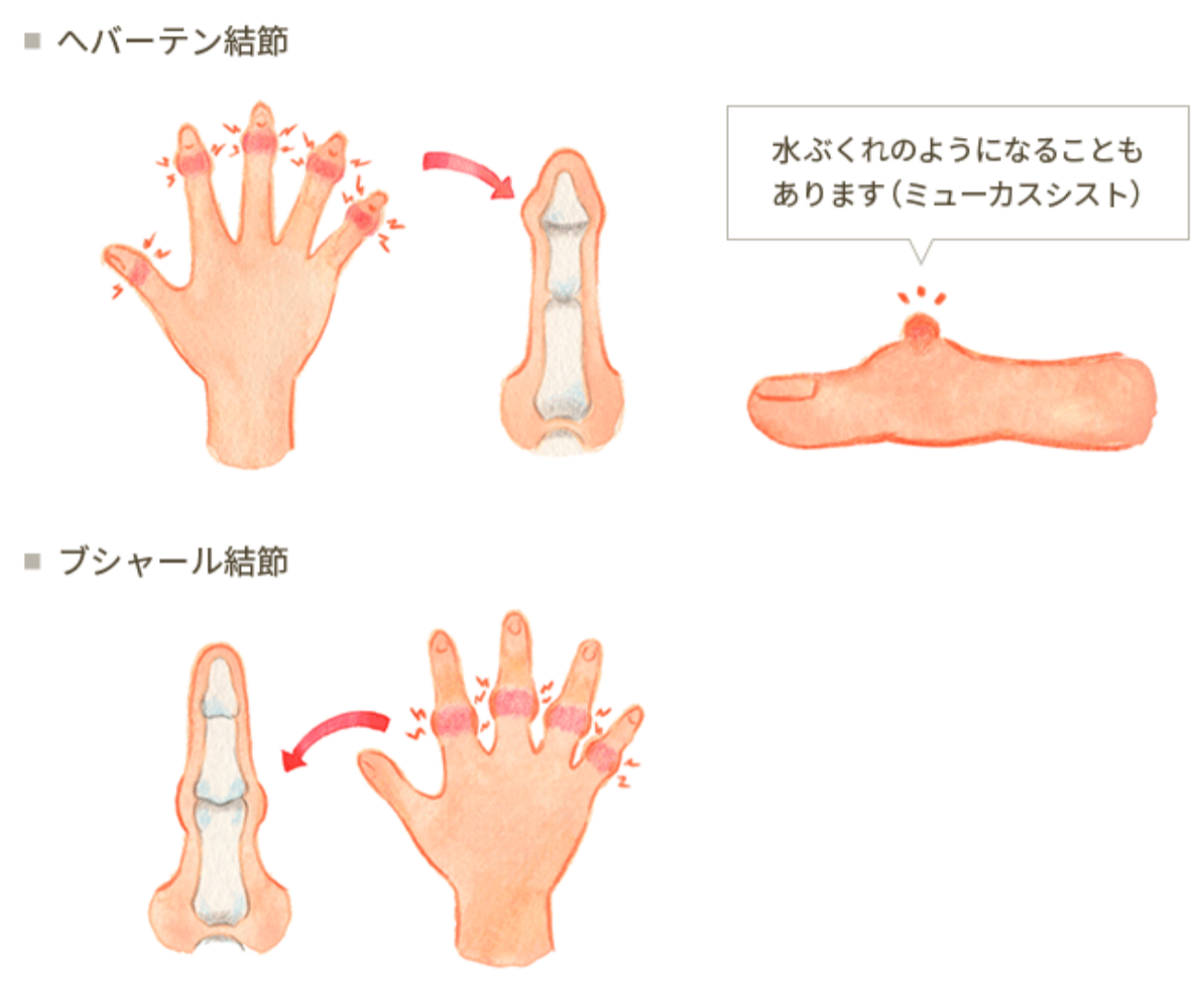
・ 手指の関節が腫れる・痛い
・ 手指の動きが悪くなる
・ 手を握りづらくなる 蓋が開けにくくなる
・ 手指の関節に水ぶくれのようなものができる
【ヘバーデン結節、ブシャール結節が起こる原因】
現時点では原因は不明ですが、発症が更年期の女性に多く、また利き手以外の手指にも 症状が現れることから、女性ホルモンが関与している可能性が考えられています。
ヘバーデン結節、ブシャール結節以外にも更年期に起こりやすい手指の疾患として、ば ね指・ドケルバン病などの腱鞘炎、手根管症候群、母指CM関節症があげられます。
更年期のみならず女性ホルモンの大きな変動(減少)が起こる産後・授乳期にも、同様 に手指に痛みやしびれ、こわばりが起こることが報告されています。
【対処法・治療法】

対処療法として、腫れ・痛み・しびれのある部位の安静と固定(テーピング)や服薬( 鎮痛剤、漢方薬、ステロイド剤の関節内注射など)があります。また、女性ホルモンに似 た働きを持つエクオール含有のサプリメントの摂取も、初期の症状の緩和に役立つという 報告もあり、期待されています。
手指が変形し、日常生活に困るような場合には、手術を行うこともあります。
大塚製薬公式サイト「更年期ラボ-手指の痛み・変形-」より参照・掲載
<https://ko-nenkilab.jp/symptom/finger.html>
15. エクオールとは?
◆エクオールはエストロゲンとよく似た働きをする成分です◆
現在、エクオールには
・ 女性ホルモンに似た働きをする「エストロゲン様作用」
・ エストロゲンが過剰な時にその作用を抑える「抗エストロゲン作用」
・ 男性ホルモン アンドロゲンの働きを抑える「抗アンドロゲン作用」
・ 体をさびさせない「抗酸化作用」
などが認められています。
特にエストロゲン様作用は大豆イソフラボンより強く、細胞のエストロゲン受容体(レセプター)に入り込むことでエストロゲンに似た働きをすることがわかっています。
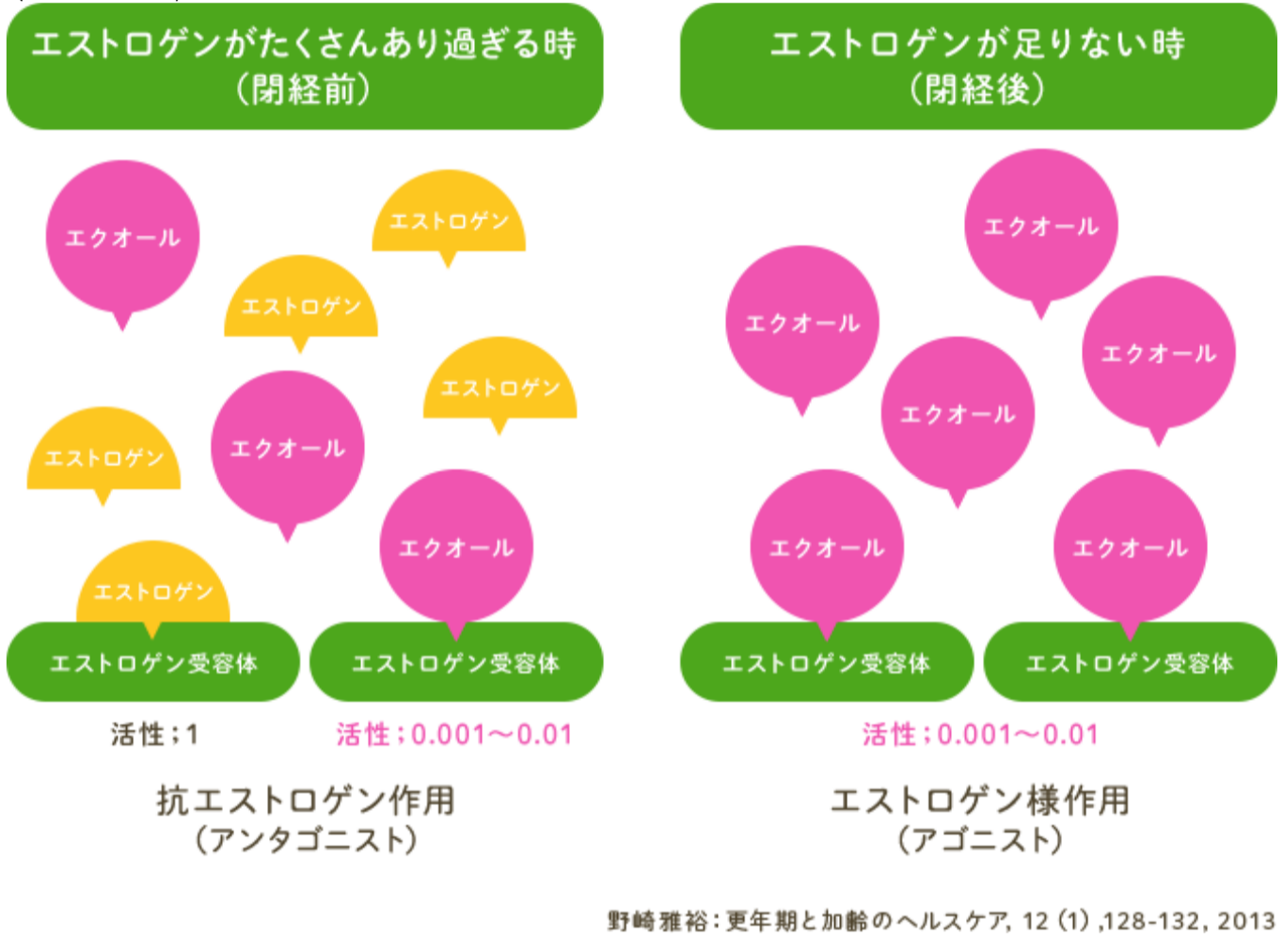
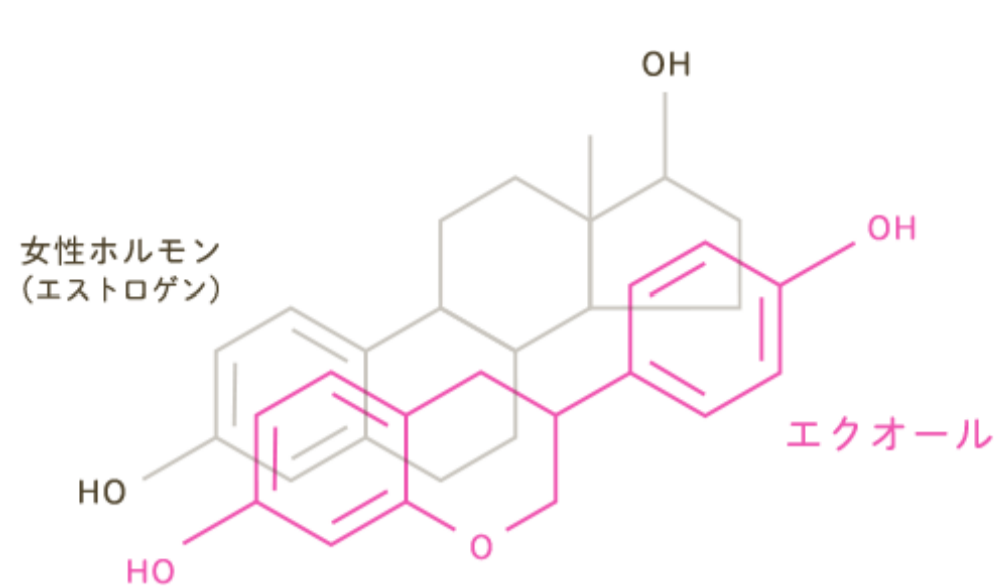
エストロゲンに類似した構造を持ち、エストロゲン受容体に結合することにより、エス トロゲン様作用を示すと言われています。
閉経前のようなエストロゲン存在下では受容体結合においてエストロゲンと競合するこ とにより抗エストロゲン作用を示し、閉経後のようなエストロゲン欠乏状態下では、受容 体を介して弱いエストロゲン様作用を示すと考えられています。
◆エクオールはどうやって生まれるのか◆
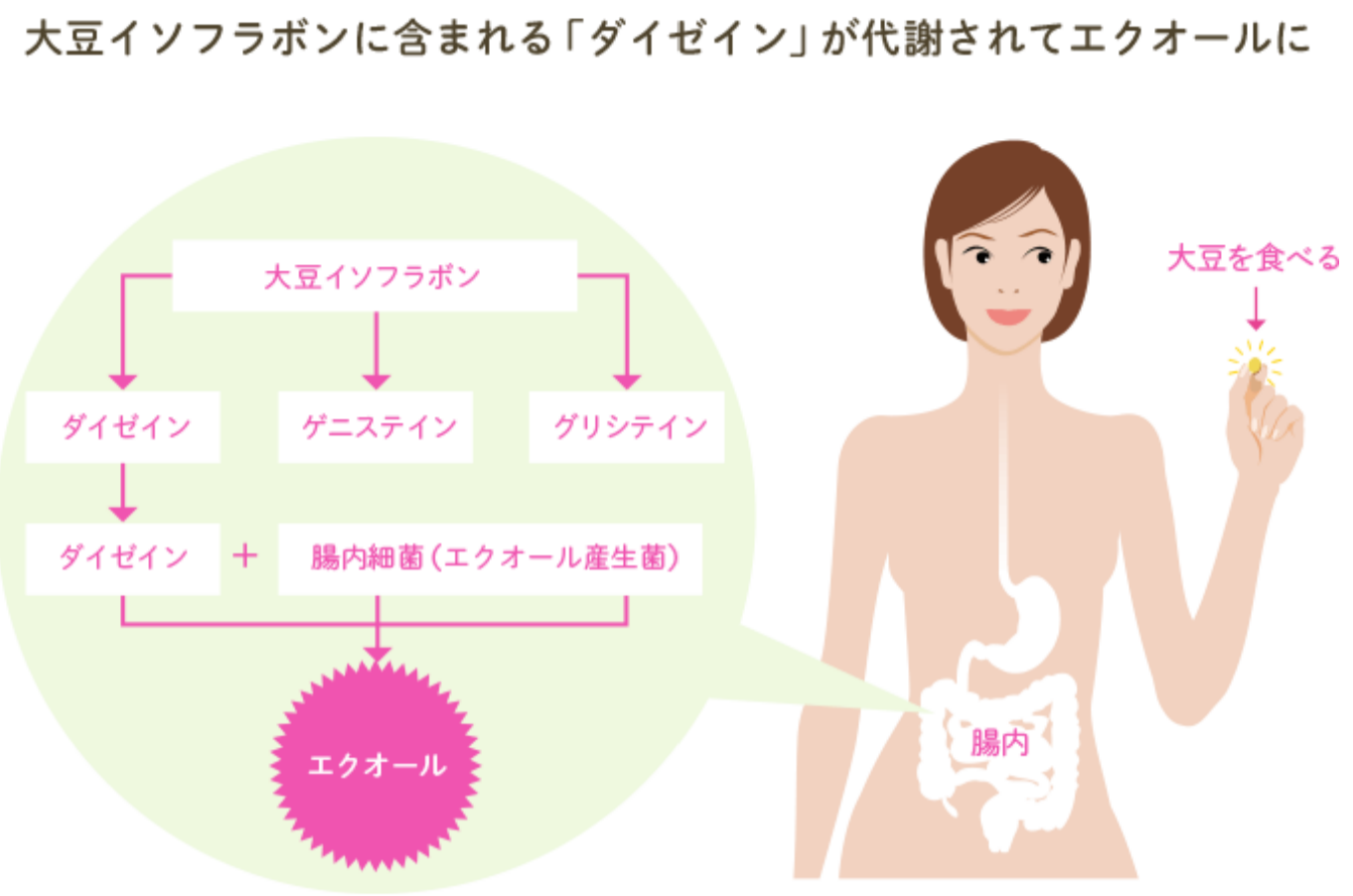
“大豆製品を食べると腸内で大豆イソフラボンの一種が腸内細菌の力を借りてエクオールに変化します”
大豆に含まれるポリフェノール、大豆イソフラボンは、「ダイゼイン」「グリシテイン 」「ゲニステイン」の3種類に大別されます。そのうちの「ダイゼイン」が腸である種の 腸内細菌によって代謝されると、エクオールに変化して体内に吸収されるのです。
◆エクオールに期待できる効果◆
エクオールが大豆イソフラボン(ダイゼイン)の代謝物であることはわかっていました が、米国のSetchell博士らにより人間の体内で女性ホルモンのように働くという研究報告 が発表されたのが、1984年のこと。
エクオールの研究が進むにつれて、大豆イソフラボンの女性ホルモンに似た作用の源が 「エクオール」と考えられるようになり、現在では更年期症状の改善や骨粗しょう症予防 効果、女性のメタボ改善作用などさまざまな研究発表が報告されています。
・ 更年期症状の改善
・ 抗酸化作用
・ 骨粗しょう症予防
・ 血管内皮作用
・ メタボ予防
・ 皮膚老化の予防
・ 脂質代謝改善
・ 前立腺への作用
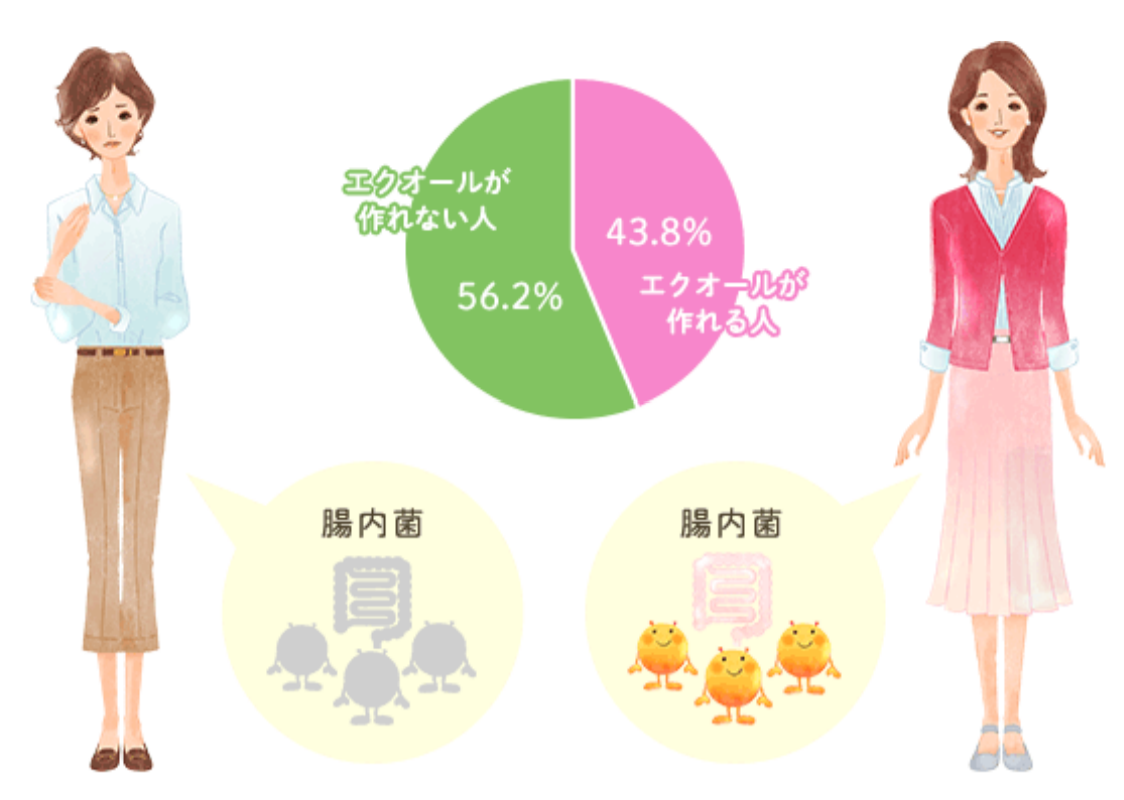
◆日本人の2人に1人しか作れない◆
残念なことに、エクオールを生み出す腸内細菌はすべての人の腸の中にいるわけではあ りません。
その割合は日本人では50%だと言われています。
◆地域別だと関東が産生者の割合が高い◆
住んでいる地域によっても作れる割合は異なることもわかっています。
腸の中の菌のバランス、すなわち腸内細菌叢は、食生活に深く関わりがあり、関東に比
べて関西の人の方がエクオール生産者が少ないのは、関西の方が納豆を好んで食べる人
が少ないからではないかとも推測されています。

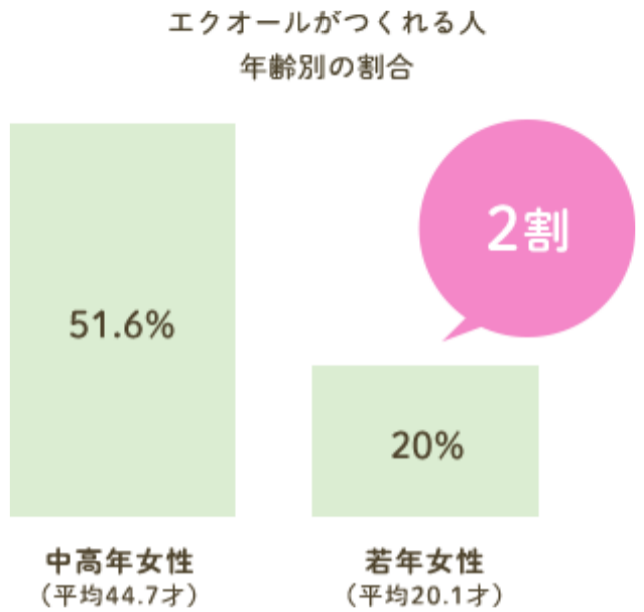
◆20代だと2割の人しか作れない◆
エクオールを作れる人の割合を年齢別に見てみると、中高年女性は5割程度、さらに若
い人たち、特に20代は2割程度しか作れないという報告があります。
これらの結果は食生活の欧米化によるものだと言われています。
◆世界で見るとアジアが最も多い◆
下のグラフは、各国のエクオール産生者の割合を示したものです。 そう、日本人の50%という確率は実は高いのです。 昔から欧米人に比べて日本人は更年期の不調の訴えが少なかったり、骨粗しょう症の発 症率が少なく、大豆製品を良く食べることに関係があるといわれてきました。 その鍵を握るのが「エクオール」だったのです。 日本や中国など大豆を良く食べる国々では、エクオールをつくれる人は約50%。 大豆食の習慣がない欧米では20~30%とどまっています。

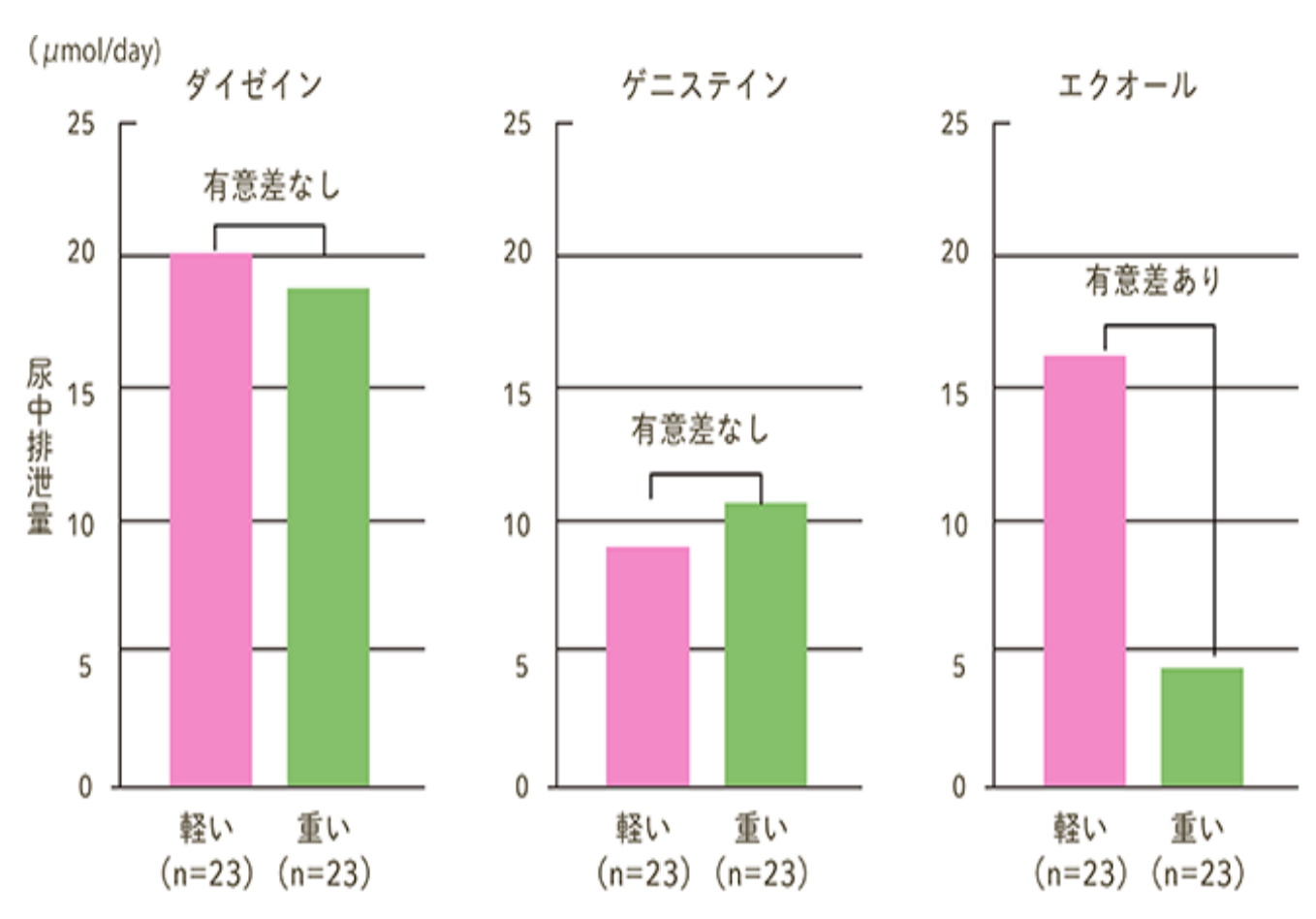
◆更年期症状が重い人はエクオールの排出量が少なかった◆
更年期症状が重い人と軽い人の尿中に排出された成分の量から更年期症状とエクオール
の関係性がわかりました。
これまで、大豆イソフラボンの更年期症状に対する効果を検討する試験はいくつも行わ
れてきました。
しかし、一貫した結果は得られず、これがなぜなのかという事が検討されてきました。
そこで、更年期症状の程度の軽い女性と重い女性の尿中に排出されたダイゼインとゲニス
テイン(大豆イソフラボンの一種)の量を調べたところ、相関はありませんでしたが、ダ
イゼインの代謝物質である「エクオール」量が尿中に少ない人は更年期症状が重いという
結果が得られました。
大塚製薬公式サイト「エクオールについて」より参照・掲載
<https://www.otsuka-plus1.com/shop/pages/equelle_lp_nb_equol.aspx>














